Тазовое предлежание: альтернативы
Обычно младенцы располагаются в матке головой вниз (головное предлежание), но некоторые расположены по-другому — ягодицами или ногами вниз. Такая позиция ребенка в матке называется тазовым предлежанием. Тазовое предлежание довольно распространено в начале беременности, и к 36–37 неделям большинство детей самостоятельно разворачиваются головой вниз. К концу беременности только 3–4% детей находятся в тазовом предлежании.
В 1957 году на конференции, посвященной тазовым родам, обсуждались различные варианты помощи:
- многие акушеры призывали использовать наружный акушерский переворот — на сроке в 30-32 недели, ближе к 34, после 35 недель или вовсе — сразу после обнаружения тазового предлежания
- некоторые сообщали о преимуществах использования эпидуральной анестезии при вагинальных тазовых родах
- другие призывали индуцировать всех женщин с тазовым предлежанием в 38 недель беременности, чтобы рождались “маленькие младенцы, которых не потребуется извлекать”
В 1959 Райт призвал всегда проводить кесарево сечение при тазовом предлежании, мотивируя это данными о трех- или даже четырех-кратном увеличении риска перинатальной смерти при вагинальных родах в сравнении с КС. С этого момента количество попыток вагинальных родов стало заметно снижаться, хотя до 1950х годов частота таких попыток приближалась к 100%. К концу восьмидесятых частота КС в случае тазового предлежания достигла 85%.
Примерно с середины двадцатого века началось развитие доказательной медицины и стали появляться исследования, посвященные безопасности тазовых родов и кесарева сечения, а также наружному акушерскому перевороту.
В 1995 году был опубликован мета-анализ рандомизированных и когортных исследований, посвященных состоянию здоровья детей после вагинальных родов в тазовом предлежании.
Мета-анализ собрал данные 9 исследований с общей численностью исследуемых более 3000, и показал повышение риска травм и смерти для детей при вагинальных тазовых родах в сравнении с детьми, рожденными посредством КС. Авторы этой статьи указали на некоторые ограничения существующих исследований, посвященных безопасности тазовых родов: малый размер выборки для оценки частоты редких осложнений, неполные или неточные данные для оценки этих осложнений, отсутствие рандомизации при распределении в группы вагинальных и кесаревых родов.
Term Breech Trial
В 2000 году в журнале Ланцет были опубликованы данные крупного многоцентрового рандомизированного исследования, посвященного безопасности плановых вагинальных родов в сравнении с плановым КС при тазовом предлежании при доношенной беременности (Term Breech Trial, или ТВТ).
Авторы провели многоцентровое рандомизированное исследование, в которое вошли 2083 участниц – 1041 рандомизированы в группу КС, 1042 в группу вагинальных родов. В исследовании участвовали 121 медицинский центр из 26 стран.
Критерии включения: одноплодная беременность живым ребенком, в чисто ягодичном или смешанном предлежании, ≥37 н.б.
Критерии исключения: признаки несоответствия размеров таза и ребенка, вес более 4000 г, переразгибание головки, врожденные аномалии/состояния, способные механически затруднить роды, противопоказания к вагинальным родам.
Авторы оценивали младенческую смертность и заболеваемость в первые 28 дней после рождения (родовые травмы, повреждения головного и/или спинного мозга, баллы по шкале Апгар менее 4 через 5 минут после родов, необходимость в ИВЛ, кормление через зонд более 4 дней и др.). Для матерей оценивали материнскую смертность и заболеваемость в первые 6 недель после родов (кровотечение более 1,5 литров, переливание крови, гистерэктомия, повреждение шейки с захватом нижнего сегмента, гематомы промежности, инфекция матки и др.).
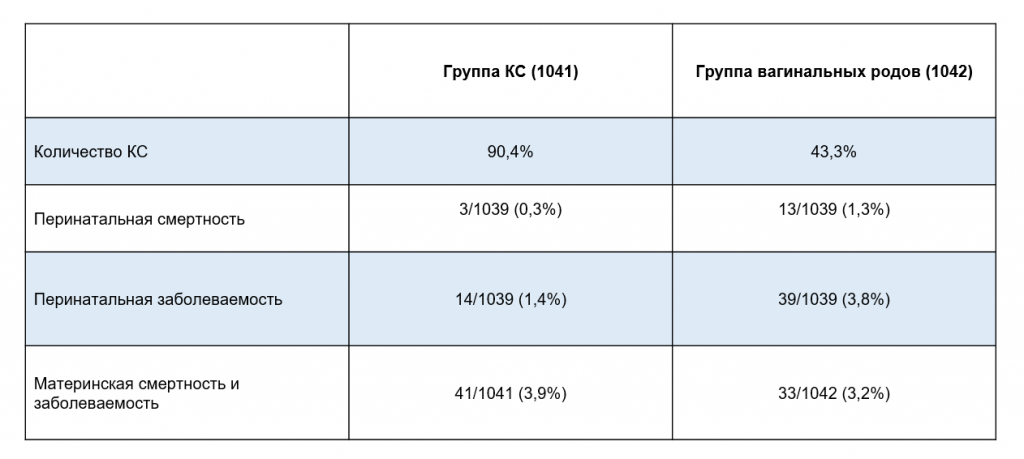
Исследование было завершено досрочно, поскольку независимая комиссия посчитала промежуточные результаты исследования достаточно убедительными.
Реакция мирового медицинского сообщества на TBT последовала практически незамедлительно, и уже в 2001 году RCOG и ACOG изменяют свои руководства, признавая плановое кесарево сечение лучшим вариантом для рождения детей в тазовом предлежании. Практика “на местах” изменилась еще быстрее.
В 2004 году публикуются результаты последующего наблюдения за детьми и матерями.
TBT — наблюдения через два года
Результаты наблюдения за детьми, рожденными в ТВТ:
1159 детей родились в центрах, где проводится наблюдение через 2 года, 920 из них прошли соответствующую оценку развития. В возрасте 23-25 месяцев родители заполняли опросник ASQ, в котором оценивались навыки коммуникации, грубые и тонкие моторные навыки, навыки принятия решений и социального общения.
Общие баллы за опросник суммировались, если баллы оценки одного или нескольких навыков оказывались ниже нормы, результат считался аномальным и такие дети проходили дальнейшее обследование.
В ходе наблюдения авторы оценивали смертность среди детей в течение всего периода наблюдения и задержку неврологического развития.
Не было найдено различий в частоте смерти или задержки неврологического развития для детей из разных групп (14 в группе КС (3,1%) и 13 в группе ВР (2,8%)).
Результаты наблюдения за матерями, которые участвовали в ТВТ:
1159 матерей рожали в центрах, где проводится наблюдение через 2 года, 917 из них прошли соответствующую оценку состояния после родов. Через 2 года после родов матери заполняли опросник, в котором оценивались: длительность грудного вскармливания, отношения с ребенком и с мужем/партнером, наличие проблем со здоровьем в течение 3-6 месяцев, предшествующих оценке. Наличие депрессии оценивали по Эдинбургской шкале.
Не было найдено различий в частоте болей, недержания, проблем с мочеиспусканием, депрессией, усталостью, менструальными или сексуальными проблемами, депрессивными воспоминаниями о родах у матерей из разных групп (КС и вагинальные роды). В группе кесарева сечения частота запоров была выше.
Критика ТВТ
После обнародования результатов двухлетнего наблюдения за детьми и матерями авторами TBT стали появляться статьи с критикой самого исследования. Другие ученые рассмотрели дизайн исследования и его методологию с разных сторон, и выделили основные моменты, способные повлиять на окончательные результаты ТВТ:
- Небольшая длительность
- Включение в исследование стран с низким уровнем развития медицины, большая гетерогенность в способах ведения родов
- Дети с аномалиями развития и умершие до родов, были включены в группу ВР
- Заболевания детей были кратковременны или ошибочно диагностированы
- Отсутствие четких критериев для определения квалификации персонала
- В ходе исследования менялась тактика ведения вагинальных родов
- 6 умерших младенцев весили менее 2500 г, наименьший вес – 1150 г
- Рандомизация в группы проходила без учета желаний женщин
- Большое количество женщин были включены в исследование на активной стадии родов
- В исследование вошли 2 пары близнецов
- Большинство младенческих смертей не могут быть объяснены типом родов
- Критерием включения были чисто ягодичное или смешанное предлежание, однако в результатах встречаются и ножные и неопределенные варианты
Отдельного внимания, по мнению некоторых авторов, заслуживает само понятие “вагинальные тазовые роды”. В понимании авторов ТВТ, при вагинальных тазовых родах возможны индукция и стимуляция, женщинам не разрешалось есть и пить во время родов, большинство родов проходили в положении на спине, в потужном периоде применялись те или иные виды акушерского пособия, при котором ребенка вытягивают, помогая ему родиться. Можно ли исходы таких родов считать применимыми и к другим вариантам тазовых вагинальных родов, например, в акушерском понимании? В этом случае в родах не применяются никакие лекарства, роды начинаются и развиваются спонтанно, акушерки не ограничивают женщин в движении и выборе поз, не ограничивают еду и питье во время родов, во время потуг применяется подход hands off, а мама находится в вертикальном или полувертикальном положении. Подробнее обо всех отличиях можно прочесть в статье Kathleen Fahy “Применимы ли результаты ТВТ к спонтанным вагинальным родам?”
Кроме того, Marek Glezerman в своей статье “Пять лет после ТВТ: взлеты и падения РКТ” описывает и два серьезных ограничения рандомизированных контролируемых исследований, которые прослеживаются и в Term Breech Trial:
- Неточная рандомизация: двойни; дети, умершие до начала родов; дети с врожденными мальформациями; дети с задержкой роста – вошли в статистику и повлияли на результаты.
- Невозможность случайно распределить всех подходящих пациентов: из разных центров, принявших участие в исследовании, в него вошли от 1 до 215 пациентов. Скорее всего, это были не все подходящие пациенты.
Доула и исследователь Rixa Freeze публикует интересную инфографику о тазовых родах на своем сайте Stand and Deliver:
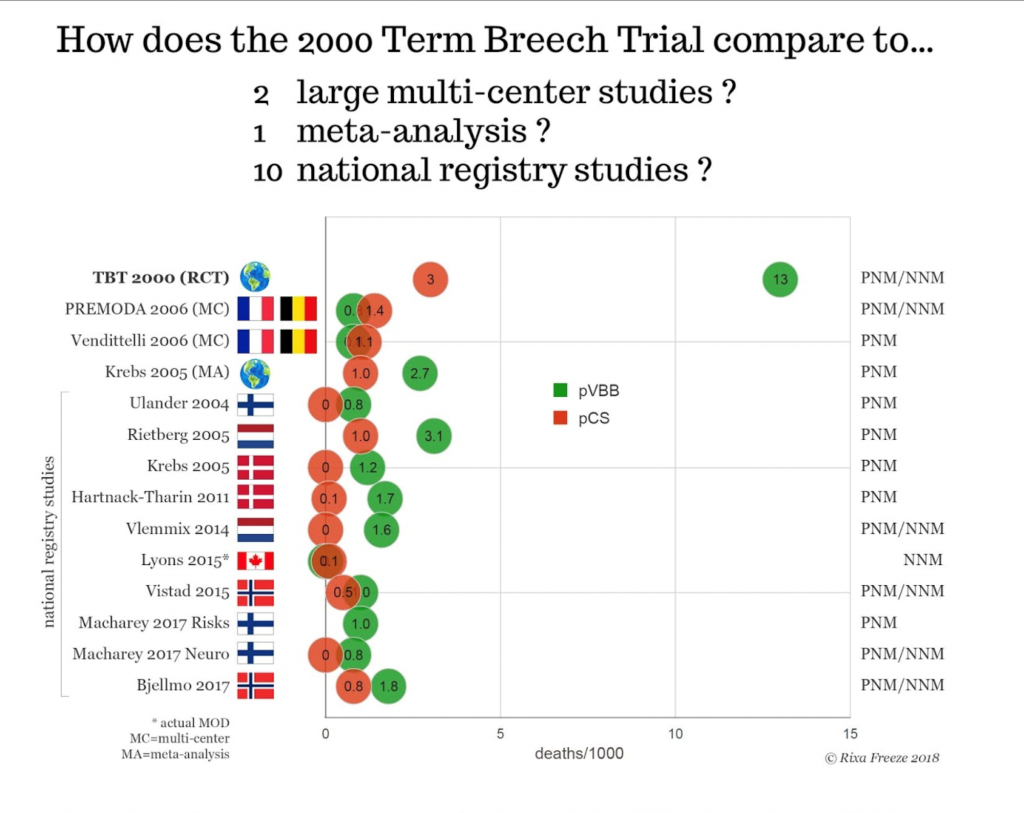
Последние исследования не подтверждают данные, полученные в 2000 году в ТВТ. Два больших многоцентровых исследования во Франции и Бельгии не обнаружили различий в перинатальной/неонатальной смертности при плановом КС и плановых вагинальных родах. В этих исследованиях приняли участие в общей сложности 10200 женщин. Некоторые национальные исследования не нашли статистически значимых различий между плановым КС и вагинальными тазовыми родами. Мета-анализ и другие исследования выявили некоторые преимущества планового кесарева сечения, однако эти преимущества значительно менее выражены, чем было показано авторами ТВТ
Другие исследования вагинальных и кесаревых родов при тазовом предлежании
В 2006 году было опубликовано обсервационное исследование, проведенное во Франции и Бельгии — странах, где около половины женщин традиционно выбирают вагинальные роды при тазовом предлежании малыша. В исследование вошли все женщины, которые родили детей в тазовом предлежании за время проведения исследования, на сроке более 37 недель (одноплодная беременность) – 8105 женщин. Из них 5579 женщин (68,8%) выбрали ПКС, 2526 женщин (31,2%) выбрали плановые вагинальные роды (из них 1796 (71%) родили вагинально). Одним из важных пунктов в дизайне исследования было то, что акушерская тактика принятия вагинальных тазовых родов на время исследования не изменялась — в группу тазовых родов попадали женщины, у которых были нормальные размеры таза по данным пельвиометрии, не было признаков переразгибания головки, вес малыша составлял от 2500 до 3800 г, женщины подписывали информированное согласие, малыш был в чисто ягодичном предлежании и в родах проводился непрерывный КТГ-мониторинг. В исследовании оценивали младенческую и неонатальную смертность в течение 28 дней после родов и заболеваемость (родовые травмы, судороги, низкие баллы по шкале Апгар, ИВЛ в течении 24 часов или более, необходимость в кормлении через зонд более 4 дней, пребывание в ПИТ более 4 дней). В ходе исследования не было найдено различий между группами в частоте младенческой смертности и заболеваемости – 40 (1,6%) в группе ВР и 81 (1,45%) в группе КС.
Авторы пришли к заключению, что вагинальные роды являются безопасным вариантом выбора при тазовом предлежании при условии соблюдения критериев отбора.
Исследователи из Норвегии сравнивали исходы для малышей, рожденных в тазовом предлежании (вагинально и путем КС) и в головном предлежании. В Норвегии около трети женщин рожают вагинально при тазовом предлежании, и, как и во Франции, кандидаты на вагинальные роды проходят строгий отбор по нескольким критериям. Авторы исследования “Сопряжены ли вагинальные тазовые роды с большим риском перинатальной смертности и развития церебрального паралича в сравнении с вагинальными родами в головном предлежании?” оценивали исходы для 520047 детей, рожденных в тазовом (16700) и в головном (503347) предлежании в период с 1999 по 2009 год. Частота мертворождений составила 0,16% для головного предлежания и 0,28% для тазового, а частота младенческой смертности составила 0,05% для головного предлежания и 0,08% для тазового. Авторы исследования обнаружили, что вагинальные тазовые роды и КС при тазовом предлежании были связаны с более высоким риском младенческой смертности в сравнении с вагинальными родами в головном предлежании, однако для церебрального паралича различий не было. Поскольку абсолютный риск этих осложнений остается низким, и учитывая риски для здоровья детей после КС и для последующих беременностей, исследователи пришли к выводу, что вагинальные тазовые роды могут быть вариантом выбора при условии компетентной акушерской поддержки и соблюдении строгих критериев отбора.
В 2015 году был опубликован мета-анализ 27 исследований с общей численностью более 258 тысяч женщин из Европы, Австралии, Азии, США и Тринидад. В мета-анализ были включены ретроспективные и проспективные исследования. Авторы 17 исследований пришли к выводу, что вагинальные тазовые роды являются безопасным выбором при условии соблюдения строгих критериев отбора, однако авторы других 10 исследований заключили, что ПКС является более безопасным выбором при тазовом предлежании.
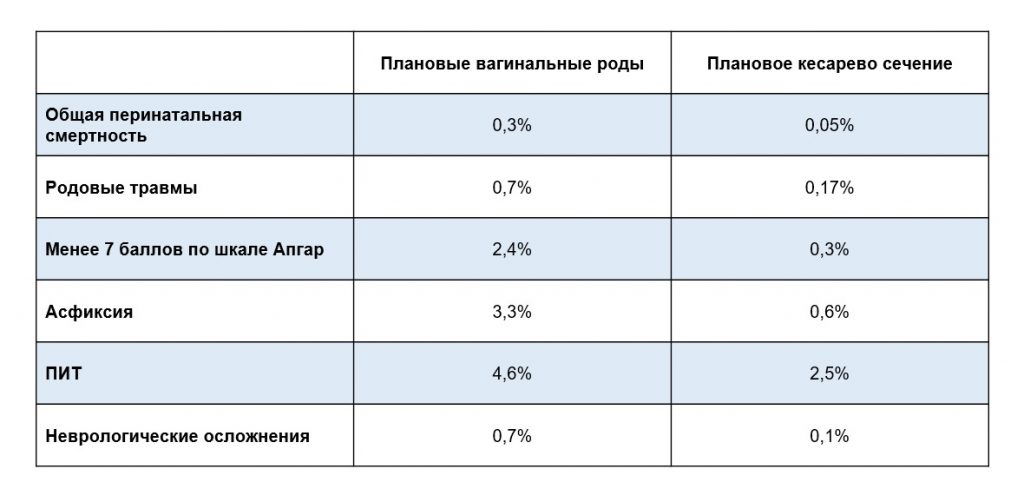
Интересное исследование об исходах домашних родов в тазовом и головном предлежании было опубликовано в 2018 году — в нем сравнивались исходы родов у женщин и их детей, при плановых домашних родах с одним и тем же акушером. В исследование вошли 60 женщин с тазовым и 109 с головным предлежанием. Перевод в родильный центр потребовался в 16,7% случаев с тазовым предлежанием и в 6,4% с головным. В этом исследовании также применялись определенные критерии для вагинальных тазовых домашних родов: чисто ягодичное или смешанное предлежание, отсутствие переразгибания головки малыша, вес ребенка от 2250 до 4300 г, нормальные размеры таза, отсутствие врожденных аномалий, спонтанные роды без индукции и стимуляции, мотивированные и осведомленные родители, устойчивость к родам мамы и малыша.
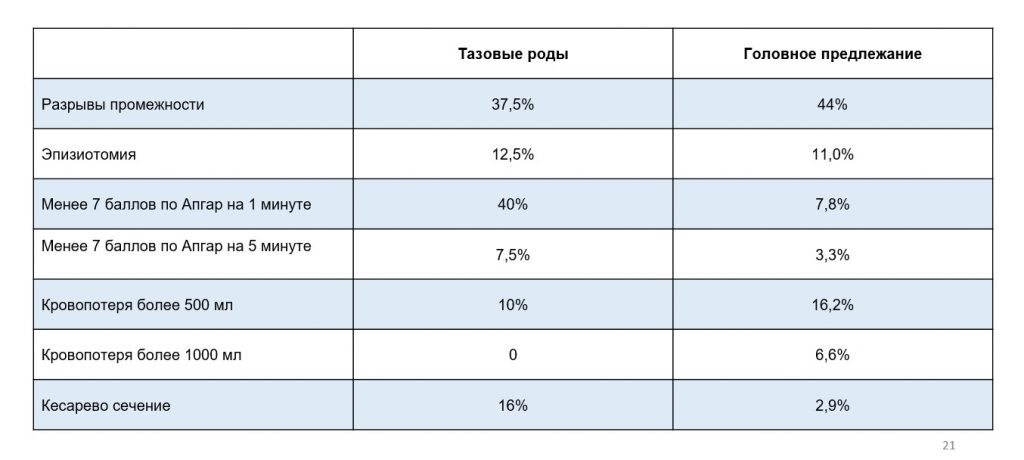
Таким образом, при тазовом предлежании и при любом виде родов риски для малыша будут выше, чем для тех детей, которые расположены вниз головой. Какой именно вариант родов выбрать — попытку вагинальных тазовых или плановое кесарево, должна решать мама, после беседы со своим врачом и обсуждения всех преимуществ и ограничений и не только метода родов, но и места, в котором они будут происходить.
Какие есть альтернативы?
На этапе беременности есть еще одна альтернатива — попробовать перевернуть ребенка.
Переворот ребенка в головное предлежание повышает шансы на вагинальные роды, и может быть проведен как с применением классического способа — наружного акушерского переворота — так и с использованием методов альтернативной медицины.
Наружный акушерский поворот
Во время этой процедуры врач мягко, но сильно давит на живот женщины, чтобы помочь малышу повернуться внутри матки головой вниз. При расслаблении маточных мышц с помощью токолитиков шансы на успешный переворот ребенка увеличиваются. Эти лекарства вводятся маме до начала переворота, и безопасны для них обоих.
До начала процедуры проводят УЗИ, чтобы убедиться, что малыш находится в тазовом предлежании, а также оценивают пульс и давление. После переворота УЗИ повторяют, чтобы понять, повернулся ли ребенок. До и после переворота также выполняется КТГ. Обычно эту процедуру проводят между 36 и 37 неделями беременности, однако она может быть проведена и на ранней стадии родов. Переворот может вызывать дискомфорт или даже болевые ощущения, но врач, выполняющий процедуру, прекратит ее в случае болезненности. Сама процедура длится всего несколько минут, и после него женщине дают рекомендации обратиться в роддом в случае кровотечения, болей в животе, схваток или уменьшения активности малыша.
Средняя частота успешных переворотов составляет 58%, общая частота осложнений – 6%, серьезных осложнений (отслойка плаценты или мертворождение) – 0,24% по данным Grootscholten et al., 2008. Важно отметить, что авторы не связывают эти осложнения с выполненным переворотом.
Переворот на сроке 34-37 недель не снижает риск КС, но может увеличить риск преждевременных родов и повысить вероятность того, что ребенок будет в головном предлежании на момент родов (Hutton et al., 2011).
При использовании токолитиков на 68% повышалась вероятность того, что ребенок будет в головном предлежании на момент родов, а также на 23% уменьшался риск кесарева сечения (Cluver et al., 2015).
При использовании эпидуральной или спинальной анестезии в сочетании с токолитиками на 39% повышались шансы на успешный переворот малыша (Cluver et al., 2015).
Факторы, связанные с более высокими шансами на успех: опыт вагинальных родов (33% успеха для первых родов и 61% для последующих), малыш не фиксирован в тазу, легко прощупывается голова при пальпации (Hutton et al., 2017).
Наружный акушерский переворот не следует проводить, если:
- есть показания к кесареву сечению по другим причинам, таким как предлежание плаценты
- эпизод вагинального кровотечения в течение предшествующих 7 дней
- аномальный сердечный ритм у малыша по КТГ
- матка нетипичной формы
- отошли воды
- беременность многоплодная (не относится ко второму малышу в двойне)
Альтернативные способы для переворота
Многие альтернативные способы используются для переворота малыша в головное предлежание. Это могут быть специальные упражнения и определенные позы, акупунктура, полынные сигары (моксы) или лечение у хиропрактика.
Полынные сигары, или моксы — это метод традиционной китайской медицины, при котором сигары из спрессованной полыни горят около определенных активных точек на теле, отдавая им тепло. Моксы используются в Китае на протяжении нескольких столетий, и одно из применений — для переворота ребенка из тазового предлежания в головное.
В 2004 году Neri et al. представили результаты рандомизированного контролируемого исследования, посвященного эффективности сочетания моксов и акупунктуры для переворота ребенка в головное предлежание. Из 226 женщин на сроке 33-35 недель беременности, вошедших в исследование, 114 были рандомизированы в контрольную группу наблюдения, и 112 – в группу применения моксов и акупунктуры. Авторы оценивали количество детей в головном предлежании для каждой группы, а также частоту кесарева сечения для двух групп. В контрольной группе количество детей в головном предлежании на момент родов было меньше — 37,7% в сравнении с 53,6% в группе активного лечения. Частота кесарева сечения была меньше в группе применения моксов и акупунктуры – 52,3% в сравнении с 66,7% в контрольной группе.
Большой систематический обзор, в который вошли 17 рандомизированных контролируемых (2090) и клинических контролируемых (1409) исследований, был опубликован в 2009 году. Авторы отобрали исследования, в которых сравнивались эффективности для переворота ребенка в головное предлежание следующие методы: применение моксов, акупунктура и стимуляция активных точек другими методами с отсутствием лечения или применением коленно-локтевой позы.
Основные результаты обзора:
- Моксы в сравнении с отсутствием лечения чаще приводили к перевороту ребенка в головное предлежание, но не показали различий в сравнении с коленно-локтевой позой
- Сравнение моксов и применения коленно-локтевой позы не показало статистических различий
- Моксы в комбинации с другими терапевтическими методами показали значительные положительные эффекты
- Лазерная стимуляция активных точек показала большую эффективность, чем коленно-локтевая поза с вращением таза
- Лазерная стимуляция точки BL67 была более эффективна, чем коленно-локтевая поза
В 2012 году был опубликован другой систематический обзор, в который вошли 8 исследований с общим количеством испытуемых 1346. Полынные сигары сравнивали с отсутствием лечения либо с акупунктурой; комбинацию моксы+акупунктура с отсутствием лечения, только моксами или только с акупунктурой; комбинацию моксы+гимнастика только с гимнастикой.
Основные результаты:
- Моксы не приводили к более частому перевороту ребенка в головное предлежании в сравнении с отсутствием лечения
- Моксы приводили к более редкому использованию окситоцина до родов или в родах у женщин, рожающих вагинально, в сравнении с отсутствием лечения
- Моксы в сравнении с акупунктурой чаще приводили к перевороту ребенка в головное предлежание
- Моксы в комбинации с акупунктурой чаще приводили к перевороту ребенка в головное предлежание и к более низкому риску КС в сравнении с отсутствием лечения
- Моксы в комбинации с постуральной гимнастикой чаще приводили к перевороту ребенка в головное предлежание, чем только постуральная гимнастика
В 1994 году Lewis Mehl опубликовал статью об опыте наблюдений за сотней беременных женщин, чьи малыши находились в тазовом предлежании, получавших сеансы гипнотерапии с внушениями на общее расслабление, избавление от страха и тревоги. Переворот в головное предлежание считался успешным, если происходил до родов или в результате наружного акушерского поворота. Частота успешного поворота сравнивалась с частотой поворота в группе женщин, не получавших сеансы гипнотерапии. По данным исследования, 81% младенцев в группе воздействия оказались в головном предлежании перед родами, в сравнении с 48% в группе наблюдения. Автор пришел к выводу, что опытный гипнотерапевт способен оказать влияние на мотивированных женщин таким образом, что младенцы будут чаще переворачиваться из тазового предлежания в головное.
Презентация к вебинару: [pdf-embedder url=»https://doula.link/wp-content/uploads/2019/06/Tazovoe-predlezhanie-prezentatsiya-k-vebinaru.pdf»]
